Pani Basia ma 50 lat i ciężkie POChP. Z powodu skrajnej niewydolności oddechowej została zaintubowana na SOR i musi zostać przewieziona na OIT.
Respirator stacjonarny, do którego jest podłączony pacjent to Puritan Bennet 840 i jego ekran wygląda następująco:
Respirator transportowy, którego będziesz używał to Parapac Pneupac 200D.

Co musisz zrobić, żeby bezpiecznie przetransportować pacjenta?
W tym artykule skupimy się na samym respiratorze, ALE nie zapominaj o ogólnych zasadach bezpiecznego transportu, które opisałem w innym artykule.
Respirator, którego będziesz używał, jest dużo prostszy, niż ten, który obecnie wentyluje pacjentkę, co stwarza dodatkowe problemy.
Wydawać by się mogło, że mając do dyspozycji mniej parametrów wystarczy ustawić mniej więcej podobną wentylację i nie przejmować się zaawansowanymi parametrami, do których nie masz dostępu.
Nic bardziej mylnego.
Mając gorszy sprzęt, musisz wiedzieć jakie problemy to stwarza i jak je rozwiązać, mając do dyspozycji bardziej toporne ustawienia.
Zacznijmy od rzeczy najważniejszej, czyli od trybu wentylacji.
Nasz respirator transportowy, ma tylko jeden tryb wentylacji, czyli CMV. Tryb ten opisałem już w jednym z poprzednich artykułów, ale przypomnę, na czym polega.
Ustawiamy objętość i częstość oddechów (np. 500ml, 12/min), a respirator podaje te oddechy, z tą częstotliwością choćby się waliło i paliło. Pacjentowi się to nie podoba? Trudno, ten tryb wentylacji nie zakłada żadnej współpracy z pacjentem. Jeśli pacjent nie oddycha, albo totalnie podda się wentylacji to będzie dobrze. Inaczej, będzie się z respiratorem kłócił.
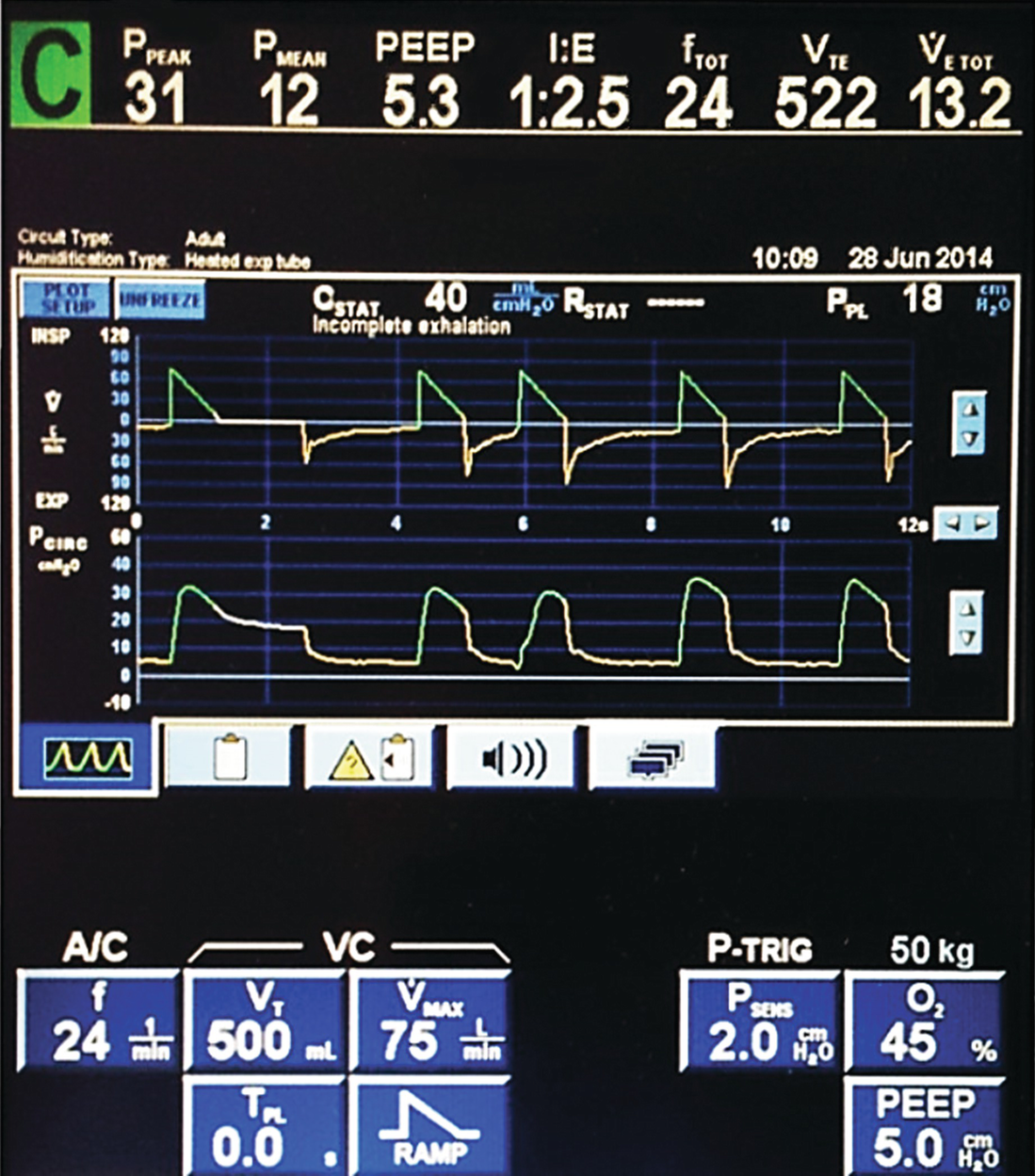
Zerknijmy teraz na respirator stacjonarny, jaki tryb wentylacji tam widzimy?
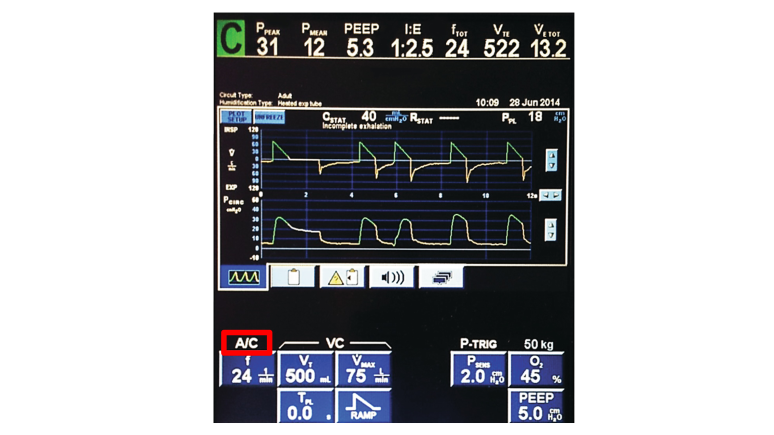
A/C, czyli Assisted/Controlled. Na czym on polega?
Tak jak w CMV ustawiamy sobie objętość i częstotliwość, ALE jeśli pacjent będzie miał jakąś własną aktywność oddechową. respirator będzie się starał do niego dopasować. W jaki sposób?
Po pierwsze, oddechy podstawowe, które ustawimy, będzie starał się zgrać z oddechami pacjenta, tak żeby trafić z początkiem wdechu na początek wdechu pacjenta.
Po drugie, jeśli pacjent będzie chciał oddychać szybciej, niż minimalna ustawiona częstotliwość, respirator te oddechy wspomoże.
Charakterystyczne dla tego trybu wentylacji jest dążenie przynajmniej do minimalnej zadanej objętości i minimalnej zadanej częstości. Jeśli pacjent chce oddychać szybciej albo głębiej, ma taką opcję. Ale jeśli pacjent będzie oddychał wolniej, albo płycej respirator poda minimalną zaprogramowaną objętość i częstość.
Problemy z przejściem na respirator transportowy są dwa. Jak już ustaliliśmy, w trybie A/C respirator stacjonarny dopasowuje do pacjenta oddechy podstawowe i wspiera oddechy dodatkowe, które dokłada pacjent.
Respirator transportowy ani nie dopasowuje oddechów podstawowych ani nie wspomaga oddechów dodatkowych.
Zacznijmy pierwszego problemu: braku dopasowania oddechów podstawowych. Może się okazać, że po przełączeniu na respirator transportowy pacjent chciałby oddychać ciutkę wolniej, albo ciutkę szybciej. Respirator transportowy będzie twardo obstawał przy swoim rytmie mając w nosie potrzeby pacjenta. To tak jak iść na spacer pod ręke z kimś, kto chodzi trochę wolniej albo trochę szybciej niż Ty. Będzie ciężko Wam się zgrać.
Jeżeli taki sam brak współpracy będzie pomiędzy naszym pacjentem a respiratorem transportowym jest tylko jedno rozwiązanie: sedacja. Podanie pacjentowi takiej ilości leków usypiających, które całkowicie wyłączą jego oddech i pozwolą respiratorowi przejąć oddychanie.
Jeżeli podłączysz pacjenta do respiratora transportowego i zobaczysz, że się z nim kłóci, musisz włączyć albo pogłębić sedację. W tym celu musisz dowiedzieć się czy i jaka sedacja jest używana i upewnić się, że wystarczy Ci leków na cały transport. Tematem sedacji zajmiemy się dokładniej innym razem.
Teraz zajmijmy się problemem numer dwa, czyli brakiem wspomagania oddechów dodatkowych.
W sytuacji, w której respirator stacjonarny umożliwia pacjentowi na większą wentylację, niż ustawiona, a dodatkowo tę dodatkową aktytwność wspomaga, musimy zwrócić uwagę jaka jest realna wentylacja, bo ta może być dużo wyższa niż minimalna. Każdy respirator ma inny wyświetlacz, więc zobaczmy jak to konkretnie wygląda w naszym przypadku.
Minimalne nastawy respiratora są na samym dole, realne wartości na samej górze. Porównajmy je.
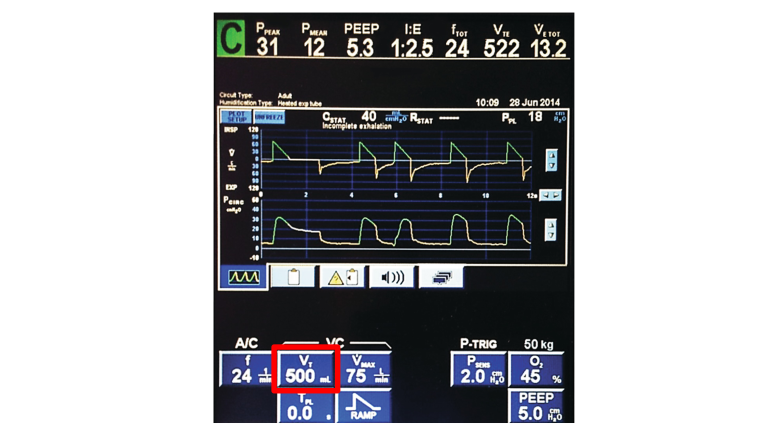
Ustawioną objętość oddechową oznaczono jako Vt (Tidal Volume) i wynosi 500ml.
Realną objętość oddechu mierzy się na wydechu stąd oznaczenie Vte (Expiratory Tidal Volume).
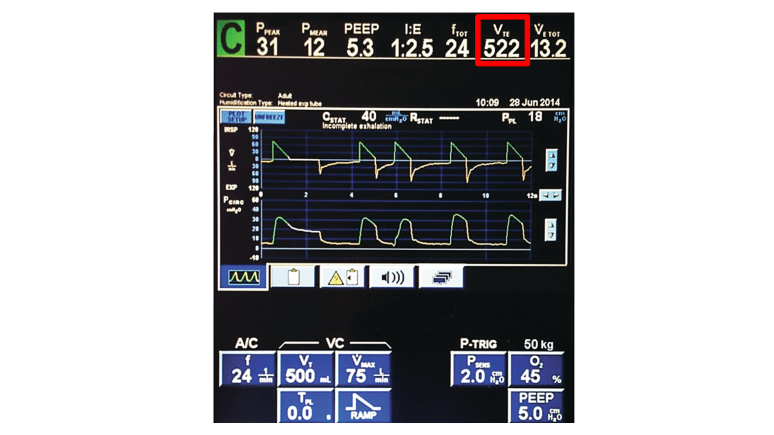
Wynosi ona 522ml, ale to tylko wartość tego jednego konkretnego wydechu. Dla pewności popatrzmy na kilka wydechów pod rząd. Takie małe odchylenie jak 20-30ml jest dopuszczalne i normalne, możemy potraktować realną objętość za prawie identyczną z ustawioną.
Teraz zobaczmy na częstotliwość. Minimalna ustawiona, oznaczona jako f (frequency) wynosi 24/min.
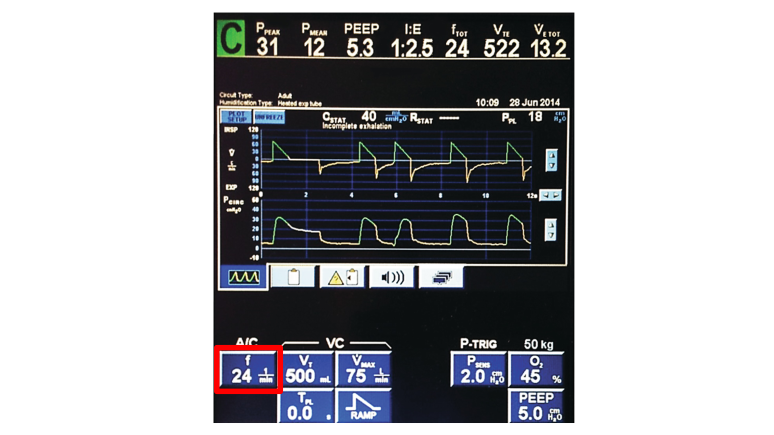
Realna częstość, inaczej mówiąc, całkowita, oznaczona fTOT (total) wynosi również 24/min.
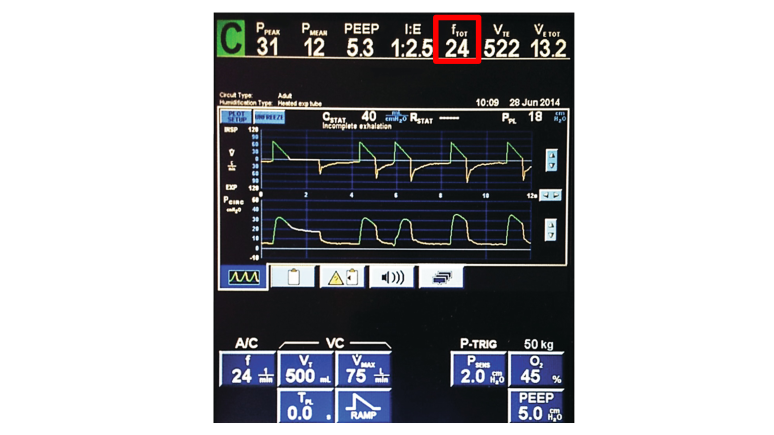
To oznacza, że pacjentka nie oddycha szybciej ani głębiej, niż ustawienia minimalne. Mamy szczęście. Jest szansa, że jeśli na naszym respiratorze transportowym ustawimy objętość (Vt) na 500ml a częstość na 24/min, wentylacja będzie optymalna.
Niestety, to nie wyczerpuje listy wszystkich naszych zmartwień. Nasz respirator transportowy nie ma możliwości ustawienia PEEP oraz ma tylko dwa dostępne stężenia tlenu. Ale tym zajmiemy się następnym razem. Powiemy sobie też wtedy o kwestii ciśnienia maksymalnego.
Pingback: Podstawy wentylacji mechanicznej cz. 7 (Parapac Pneumapac) – Krzysztof Wernicki